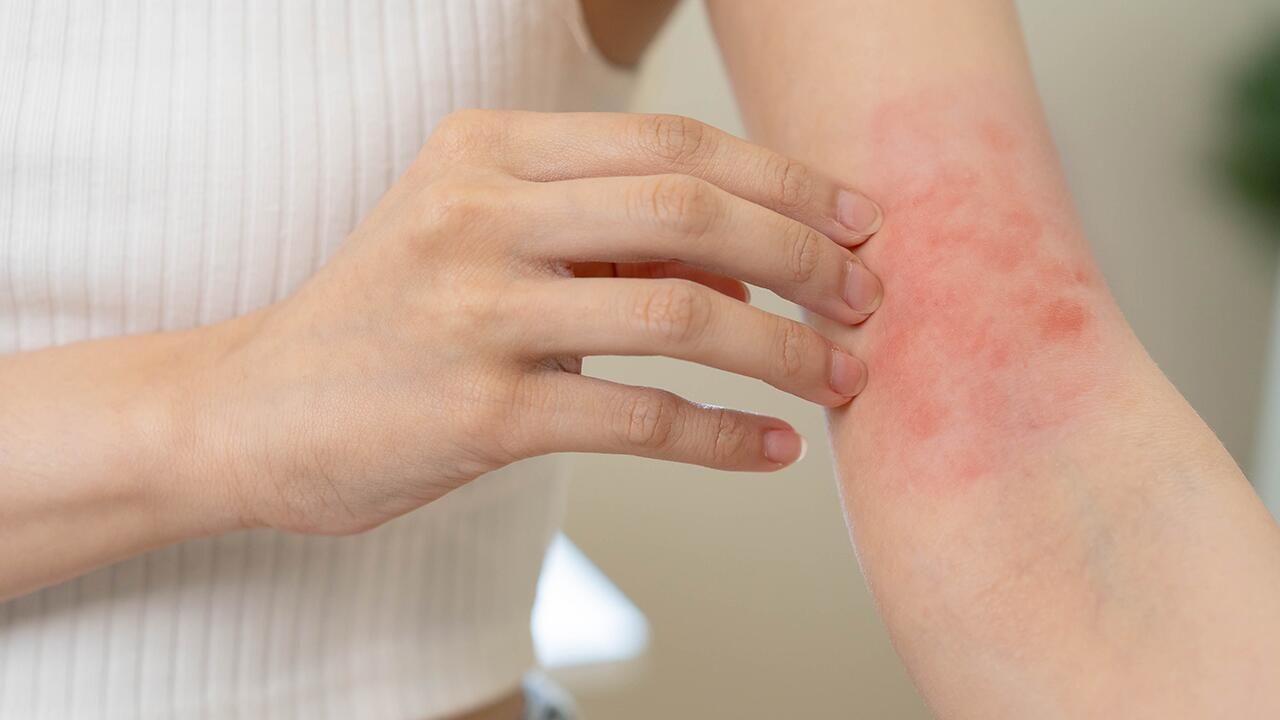
Neurodermitis ist eine chronisch-entzündliche, nicht ansteckende Krankheit. Sie beginnt schon bei den ganz Kleinen: Erst wird die Haut an den Wangen trocken, schuppig und juckt. Später tauchen die Symptome meist in den Arm- oder Kniebeugen auf und weiten sich zu großen rot entzündeten Flächen aus. Weil es so juckt, kratzen sich die Kinder oft blutig, schlafen schlecht und weinen oft.
Bei Neurodermitis handelt es sich um die häufigste Hautkrankheit bei Kindern: Rund zehn bis 15 Prozent aller Kinder in Deutschland leiden darunter. Die gute Nachricht: In vielen Fällen verschwindet die Krankheit noch vor der Pubertät. Wie und warum der Körper sich selbst heilt, hat die Forschung noch nicht herausgefunden.
Allerdings ist eine solche glückliche Fügung nicht allen Menschen vergönnt. Bei manchen Betroffenen bleibt die Neurodermitis ein Leben lang. Bei anderen meldet sie sich nach Jahrzehnten wieder. In Einzelfällen kann sie sogar erst im Rentenalter auftreten.
Insgesamt leiden hierzulande schätzungsweise drei bis fünf Prozent der Erwachsenen unter Neurodermitis. Doch Dank neuer Mittel lässt sich die Krankheit besser in den Griff bekommen als je zuvor.
Das sind die Ursachen von Neurodermitis
"Bei Neurodermitis handelt es sich um eine genetisch bedingte Barrierestörung der Haut", sagt Dr. Uwe Schwichtenberg, Vorsitzender des Landesverbandes der Bremer Dermatologen und niedergelassener Facharzt für Dermatologie und Allergologie. "Die Haut der Betroffenen trocknet schneller aus und ist durchlässiger. Dadurch führen eigentlich harmlose äußere Einflüsse, wie zum Beispiel Hausstaubmilben, zu einer immunlogischen Überreaktion."
Das heißt: Der Körper will die Fremdstoffe mit entzündungsfördernden Botenstoffen, den Zytokinen, abwehren. Das löst den typischen Juckreiz und die Entzündung der Haut aus. Es entsteht ein Teufelskreis: Bestimmte Bakterien, die Staphylokokken, dringen in die aufgekratzten Stellen vor. Sie verstärken die Entzündung – und befeuern so den Juckreiz. Im schlimmsten Fall können auf diese Weise schwere Infektionen entstehen, die mit Antibiotika behandelt werden müssen.
"Normalerweise schützen die Bakterien unsere Haut. Wenn sie aber in tiefere Schichten eindringen, verschlimmern sie die Entzündungen", erläutert Dr. Schwichtenberg. Die Barrierestörung der Haut hängt übrigens mit einem angeborenen Mangel an bestimmten Eiweißen zusammen: Die Oberhaut (Epidermis), auch Hornschicht genannt, ist dadurch bei Neurodermitikern fehlerhaft aufgebaut. Sie produziert zu wenig Talg und kann Feuchtigkeit schlechter binden. So trocknet sie leicht aus und kann ihre Schutzfunktion nicht richtig erfüllen.
Neurodermitis-Trigger kennen und meiden
Die genetische Veranlagung für Neurodermitis ist die eine Seite. Hinzu kommen individuelle "Provokationsfaktoren" (Trigger), die Einfluss auf das Krankheitsgeschehen nehmen und die Juckreizschübe auslösen oder verstärken können. Dazu zählen zum Beispiel:
- Allergene: Nahrungsmittel, Hausstaubmilben, Tierhaare, Pollen, Nickel
- Hormone: Schwangerschaft, Menstruation
- Klima: Kälte, Trockenheit, Schwüle
- Umwelteinflüsse: Chemikalien (z.B. in Kosmetika oder Waschmitteln), Luftverschmutzung wie Zigarettenrauch
- Mechanische Reize: Raue, grobe Textilien wie Wolle, Wasserkontakt (v.a. heißes Wasser)
- Psychische Faktoren: Stress, Konflikte, Langeweile
- Infekte: Starke Erkältung, Grippe
"Viele Betroffene suchen verzweifelt nach dem ‚einen Grund‘, weshalb sie Neurodermitis haben. Den gibt es aber leider meistens nicht", sagt Dr. Uwe Schwichtenberg. Schließlich sei es auch möglich, dass gleich mehrere Faktoren den Juckreiz auslösen.
Die Betroffenen sollten sich daher immer intensiv selbst beobachten. Ein Tagebuch kann zum Beispiel helfen, mögliche Auslöser zu finden. Der Deutsche Allergie- und Asthmabund etwa bietet ein Neurodermits-Tagebuch kostenlos zum Download (oder per Postversand) an.
Neurodermitiker sind häufig Allergiker
Auffällig ist außerdem, dass die meisten Neurodermitiker einen Hang zur Allergie haben. Deshalb gehört die Neurodermitis zum sogenannten "atopischen Formenkreis". Dazu zählen mehrere Erkrankungen, die gleichzeitig oder nacheinander auftreten können.
Zu den atopischen Erkrankungen gehören (neben Neurodermitis):
- allergisches Asthma
- allergische Bindehautentzündung
- allergischer Heuschnupfen
Die "Atopie" bezeichnet dabei die Veranlagung, überempfindlich auf verschiedene, oft harmlose Stoffe aus der Umwelt zu reagieren. Deswegen wird Neurodermitis im Fachjargon eigentlich als "atopische Dermatitis" oder "atopisches Ekzem" bezeichnet. "Dermatitis" ist ein Sammelbegriff für Hautprobleme, die mit entzündlichen Hautveränderungen (Ekzemen) einhergehen.
Somit verordnet der Hautarzt in der Regel einen Allergietest, wenn er den Verdacht auf eine allergisch bedingte Neurodermitis hat.
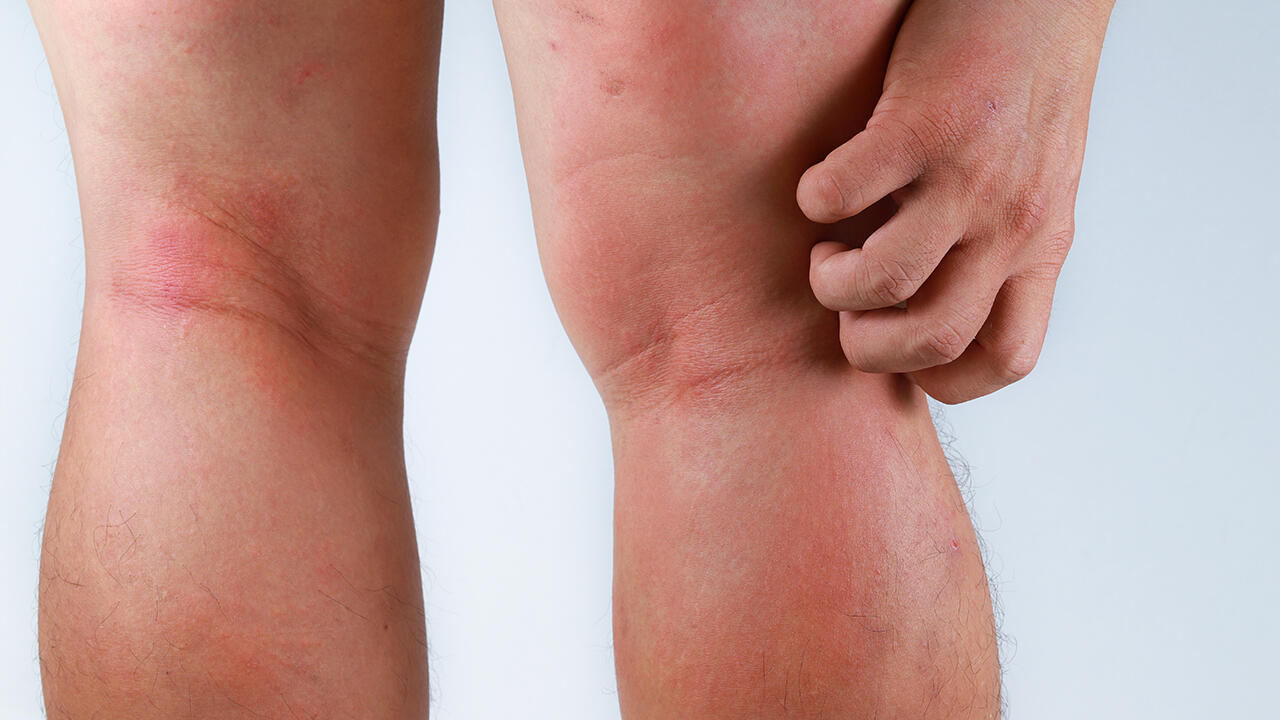
Hat das Baby Neurodermitis? Typische Anzeichen
Leiden Mutter und Vater an einem atopischen Ekzem, ist das Risiko groß, dass das Kind ebenfalls erkrankt: Die Wahrscheinlichkeit liegt bei 60 bis 70 Prozent. Bei nur einem Elternteil beträgt sie rund 40 Prozent. Allerdings sollten die Eltern nicht gleich in Panik verfallen, wenn das Baby mal eine raue, rote Wange hat: Ekzeme kommen bei Kleinkindern häufig vor. Kehren die Ekzeme aber zurück, breiten sich aus und jucken, ist ein Arztbesuch fällig.
"Eine Neurodermitis tritt in 80 Prozent der Fälle vor dem fünften Lebensjahr auf", erklärt Dr. Uwe Schwichtenberg. Dabei gebe es klassische Verteilungsmuster. "Bei Kleinkindern beginnt die Neurodermitis typischerweise an den Wangen und Steckseiten, also den Arm- und Beinaußenseiten. Bei Jugendlichen und jungen Erwachsen sind häufiger die Ellen- und Kniebeugen betroffen."
Auch Milchschorf, der zu quälendem Juckreiz auf der Kopfhaut und im Gesicht führt, kann bei Säuglingen ein Vorbote der Neurodermitis sein. "Wer schon als Kind Neurodermitis hat, muss aber nicht zwangsläufig bis zum Ende seiner Tage daran leiden", möchte der Facharzt betroffenen Eltern Mut machen. Denn seiner Erfahrung nach werden rund die Hälfte der jüngsten Patienten im Schulkindalter wieder beschwerdefrei.
"Und falls das nicht passiert, lässt sich die Neurodermitis heute deutlich besser behandeln als früher", sagt der Dermatologe.
>>Weiterlesen: Neurodermitis bei Kindern: Was können Eltern tun?

Neurodermitis: Welche Behandlungsmöglichkeiten gibt es?
Die chronische Hauterkrankung verläuft üblicherweise in Schüben mit unterschiedlicher Dauer und Schwere. Im Prinzip kann die Neurodermitis sogar jederzeit spontan verschwinden – auch in späteren Lebensjahren. Gezielt heilen lässt sie sich allerdings nicht.
Die Therapie zielt deshalb darauf ab, die Symptome zu lindern. Die Standardbehandlung, die in der "Leitlinie Neurodermitis" von den Fachärzte-Gesellschaften empfohlen wird, sieht je nach Schwere der Erkrankung ein mehrstufiges Modell vor. Die Therapie beginnt mit einer vorsorglichen, äußerlichen ("topischen") Basistherapie. An letzter Stelle steht die innere ("systemische") Therapie mit Tabletten und Spritzen. Oft ergänzen sich aber auch beide Therapieformen.
Basistherapie: Eincremen, Eincremen, Eincremen
Mit der Basispflege ist die tägliche Hautpflege gemeint: Die geschwächte Hautbarriere muss mit einer Extraportion Fett und Feuchtigkeit versorgt und dadurch vor dem Austrocknen geschützt werden.
Dabei sollte die Haut auch in symptomfreien oder beschwerdearmen Phasen mehrmals täglich eingecremt werden. Daneben gilt es, bekannte Trigger zu meiden. So sollen Krankheitsschübe hinausgezögert, gemildert und bestenfalls gänzlich vermieden werden.
Als vorbeugende Maßnahmen haben sich etwa folgende Mittel bewährt:
- Reichhaltige (d.h. besonders fetthaltige) Cremes: Je trockener die Haut, desto fettreicher sollte die Creme sein – lesen Sie dazu auch unseren Creme-Ratgeber.
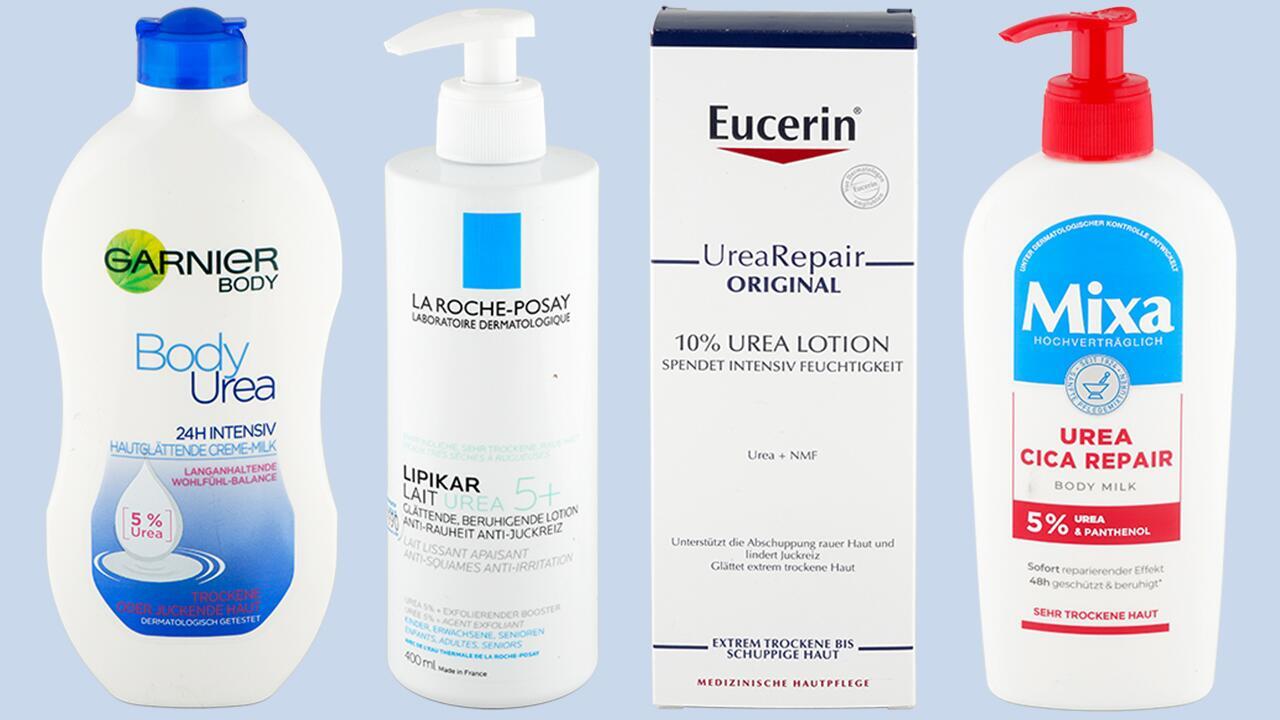
- Salben mit Harnstoff (Urea) kommen zum Einsatz, wenn die Haut mal juckt. Bei Säuglingen wird sie jedoch nicht empfohlen.
- Cremes mit entzündungshemmenden Wirkstoffen wie Polidocanol, Dexpanthenol oder Zink. Für ihre Wirkung liegen zwar keine großen Studien vor, aber es gibt gute Erfahrungen aus der Praxis.
- Ölbäder wirken rückfettend. Die Haut anschließend immer sehr gut abtrocknen, empfindliche Stellen vorsichtig abtupfen und erst ein paar Minuten später eincremen, damit die Haut auch die körpereigene Rückfettung nutzen kann.
- Salzbäder tun der gereizten Haut gut: Sie wirken desinfizierend und entzündungshemmend.
Wichtig: Die Cermes, Salben oder Öle sollten frei von allergieauslösenden Inhaltsstoffen sein; hierzu zählen zum Beispiel einige Duft-, Farb- und Konservierungsstoffe.
Cortison hilft bei Neurodermitis sofort
Bricht ein Krankheitsschub aus, wird zusätzlich zur Basistherapie eine Salbe (oder Creme) aufgetragen, die den Juckreiz stillen und die Entzündung hemmen soll. Häufig verschreibt der Hautarzt eine Salbe mit Glukokortikoiden (Cortison). Dieser Wirkstoff ist einem körpereigenen Hormon nachempfunden, das antientzündlich wirkt und so die überschießende Immunreaktion bei Neurodermitis dämpfen kann. Da das Abwehrsystem unterdrückt wird, zählt Coritson zu den "immunsuppressiv" wirkenden Stoffen.
"Cortison wirkt sehr schnell und zuverlässig, sollte aber aufgrund der Nebenwirkung nur vorrübergehend eingesetzt werden", sagt der Bremer Hautarzt, Dr. Uwe Schwichtenberg. Schließlich könne Cortison, über Jahre intensiv angewendet, die Haut verdünnen. Eine solche "Atrophie" lasse sich nicht mehr rückgängig machen und sei vor allem auf sensiblen Stellen wie den Augenlidern und dem Genitalbereich ein Problem.
Außerdem nehme die Wirkung von Cortison mit der Zeit deutlich ab. "Die Haut gewöhnt sich daran und braucht immer mehr davon. Außerdem flammt der Juckreiz sofort wieder auf, wenn die Salbe abrupt abgesetzt wird", so der Dermatologe. Deshalb sollte Cortison nur kurzzeitig und sehr zurückhaltend angewendet werden, vor allem bei Kleinkindern.
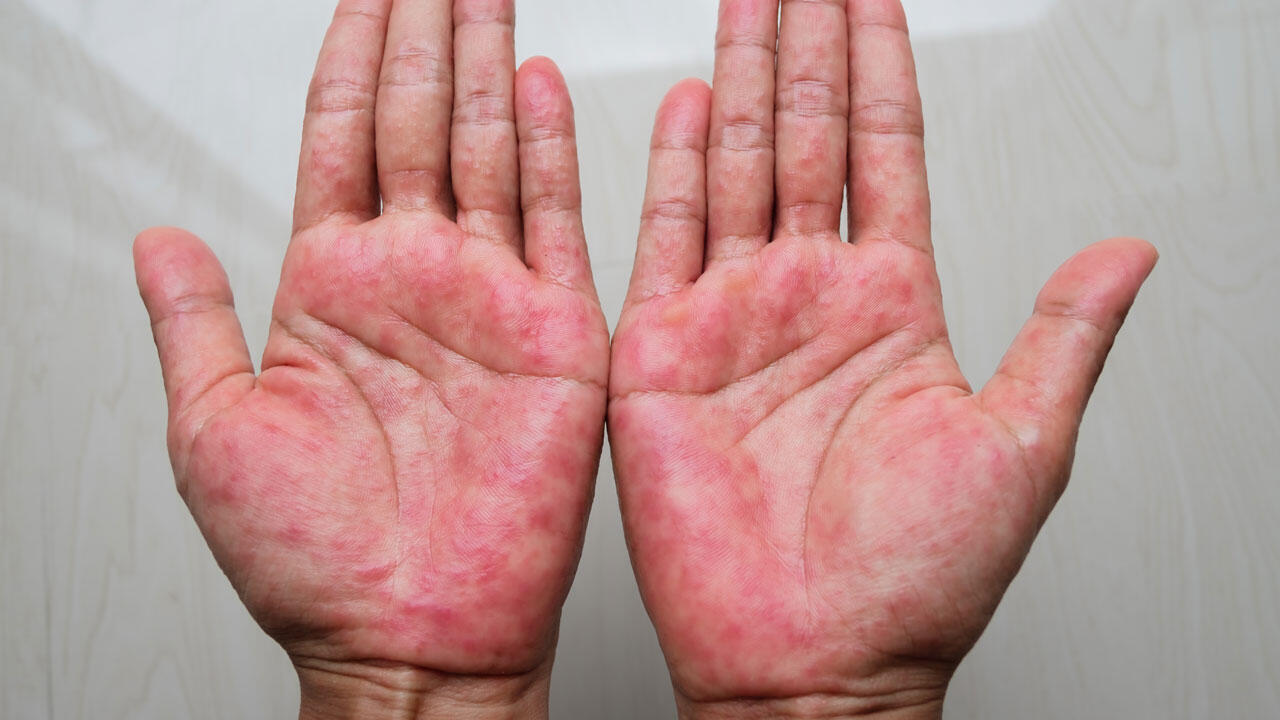
Alternative zu Cortison: Calcineurin-Hemmer
Eine Alternative zu Cortison sind "Calcineurin-Inhibatoren" (CNI) bzw. "Calcineurin-hemmer". Dabei handelt es sich um Arzneistoffe, die das Immunsystem unterdrücken. Konkret binden sie das Enzym Calciuneurin und verhindern damit die Produktion der entzündungsfördernden Botenstoffe (Zytokine). Da sie gezielter ins Abwehrsystem eingreifen, werden sie auch als "Immunmodulatoren" bezeichnet.
CNI wirken wie Coritson entzündungshemmend und juckreizlindernd, verursachen aber keine Hautverdünnung. Somit können sie über längere Zeit auf dem Gesicht, den Hals und anderen empfindlichen Stellen angewendet werden. Kurz gesagt, sind CNI das zweite Mittel der Wahl, wenn der Patient cortisonhaltige Mittel nicht gut verträgt oder diese nicht ausreichend wirken.
Die Wirkstoffe Tacrolimus und Pimecrolimus werden in Salbenform aufgetragen und gelten als allgemein gut verträglich. Sie dürfen auch bei Kindern ab zwei Jahren eingesetzt werden. Zu den häufigsten Nebenwirkungen zählen leichtes bis mäßiges Brennen, Juckreiz und/oder Wärmegefühl an der betroffenen Stelle. Allerdings sollen auch diese Salben nur mit Unterbrechungen und nicht "für immer" angewendet werden.
Medikamente bei schwerer Neurodermitis
Wenn sich die Neurodermitis nicht mit Salben und Cremes in den Griff bringen lässt, kommt eine Behandlung mit UV-Licht infrage. Verschafft auch das keine Linderung, kann bei einer mittelschweren bis schweren Neurodermitis eine innere ("systemische") Therapie notwendig sein. Dabei gelangen die Wirkstoffe über Tabletten oder Spritzen ins Blut und wirken im gesamten Körper, also im "System".
Das Repertoire der Dermatologen ist heute deutlich größer als zu früheren Zeiten. Bis vor kurzem beschränkte sich das Aufgebot an Medikamenten bei besonders schweren Fällen auf Coritson und anderen Wirkstoffen, die das Immunsystem fast vollständig unterdrücken und deshalb mit starken Nebenwirkungen verbunden sind.
Dazu zählen zum Beispiel:
- Der Wirkstoff Ciclosporin: Der Calcineurin-Inhibitor wird nur in schweren Fällen verabreicht: Er kann etwa die Nieren schädigen und den Bluthochdruck erhöhen. Für Kinder und Jugendliche ist er nicht zugelassen, aber in Härtefällen kann er im Rahmen einer "Off-Label-Therapie" vom Arzt verordnet werden.
- Andere Immunsuppressiva wie Methotrexat oder Azathioprin: Diese Substanzen sind für Neurodermitis nicht zugelassen, werden aber in schweren Einzelfällen "off-label" eingesetzt. Dabei wird Methotrexat auch bei Kindern verwendet. Methotrexat kann aber beispielsweise zu Schäden des blutbildenden Systems sowie zu Nieren- und Leberschäden führen. Azathioprin erhöht u.a. das Risiko für Lymphome und Hautkrebs.
Diese Wirkstoffe kommen jedoch nur für einen bestimmten Zeitraum und nicht dauerhaft zum Einsatz. Zudem müssen die Patienten und deren Blutwerte während der Therapie streng überwacht werden.
Neurodermitis: Neue Behandlungsmöglichkeiten
Glücklicherweise gibt es heute einige neue Medikamente, die deutlich besser verträglich und zugleich hochwirksam sind. "Neue Therapien in Form von spezifischen Antikörpern und sogenannten kleinen Molekülen haben eine neue Ära eingeleitet", betonten die Deutsche Dermatologische Gesellschaft (DDG) und der Berufsverband der Deutschen Dermatologen (BVDD) anlässlich des Welt-Neurodermitis-Tages am 14. September 2021 in einer Mitteilung.
Zu den antikörperbasierten Therapien (sogenannten Biologika) zählt Dupilumab. Es wurde als erstes Biologikum im Jahr 2017 bei moderater bis schwerer Neurodermitis zugelassen. Der Wirkstoff enthält Proteine, die alle 14 Tage unter die Haut injiziert werden.
Wirkstoff blockiert Entzündungsbotenstoffe
Die Proteine blockieren die Rezeptoren, an denen sonst die entzündungsfördernden Botenstoffe Interleukin 4 und 13 andocken würden. Damit verhindern sie deren Wirkung und lindern so die Symptome der Neurodermitis. Seit 2019 ist Dupilumab auch für Kinder und Jugendliche ab sechs Jahren zugänglich.
Der Wirkstoff gilt als sehr gut verträglich und kann auch über mehrere Jahre hinweg angewendet werden. Zu den häufigsten Nebenwirkungen zählen Hautrötungen mit Juckreiz sowie Entzündungen am Auge, insbesondere Bindehautentzündungen.
Insgesamt überwiege der Erfolg: Studien zufolge verspürten zwei Drittel der Patienten durch Dupilumab innerhalb von 16 Wochen eine mindestens 75-prozentige Verbesserung (gemäß des Schweregradscores EASI) mit einem anhaltenden Effekt über ein Jahr, schreibt die DDG auf ihrer Website. Seit Juni 2021 ist ein zweites Biologikum für erwachsene Patienten auf dem Markt: Tralokinumab. Weitere Biologika befinden sich in der Entwicklung.

Bei Neurodermitis helfen nun neue Tabletten
Seit dem Jahr 2020 sind einige weitere neue Wirkstoffe auf dem Markt, die als Tabletten eingenommen werden. Dabei handelt es sich um "JAK-Inhibitoren" bzw. "JAK-Hemmer": Sie beinhalten kleine Moleküle, die die Januskinasen (JAK) hemmen.
Diese Enzyme leiten normalerweise die Signale der Entzündungsstoffe (Zytokinen) von der Zelloberfläche ins Zellinnere weiter. Werden sie aber blockiert, kann die Entzündung gar nicht erst entstehen – zumindest ist das der gewünschte Effekt.
Bisher gibt es drei Wirkstoffe aus der Klasse der JAK-Hemmer, die bei Neurodermitis eingesetzt werden:
- Seit Oktober 2020: Baricitinib, für Erwachsene
- Seit August 2021: Upadacitinib, für Erwachsene und Jugendliche ab 12 Jahren
- Seit Januar 2022: Abrocitinib, für Erwachsene
"Die neuen Medikamente, egal ob Tabletten oder Spritzen, spielen alle in der gleichen Liga. Wir verzeichnen mit ihnen große Erfolge", sagt der Dermatologe Dr. Uwe Schwichtenberg. Mit den Tabletten gehen übrigens größere Nebenwirkungen einher als mit den Spritzen.
Allerdings seien diese, im Vergleich zu älteren Wirkstoffen wie Ciclosporin, moderat. Zu den häufig beobachteten Nebenwirkungen der JAK-Inhibitoren zählen etwa Infektionen in den Atemwegen sowie im Nasen- und Rachenraum, Kopfschmerzen, Übelkeit und Akne.
"Wir haben nun fünf sehr wirksame und gut verträgliche neue Wirkstoffe, die wir bei mittelschweren und schweren Fällen verabreichen können. Damit gibt es eine realistische Chance, dass einer davon anschlägt." Dies sei bereits nach drei Monaten erkennbar. "Wenn es nicht klappt, können wir es mit einem anderen Wirkstoff probieren", sagt der Bremer Hautarzt.

Was alternativ bei Neurodermitis helfen kann
Jeder Neurodermitiker hat unterschiedliche Erfahrungen gesammelt, was der entzündeten Haut Linderung verschafft. Ein paar allgemeine Empfehlungen und Hinweise:
- Heißes Wasser vermeiden: Damit die Haut nicht austrocknet, ist es ratsam, nicht zu häufig und zu lange warm zu baden. Auch die Dusche sollte nicht zu heiß sein.
- Hände und Füße sauber halten: Schmutzige Hände fördern Infektionen, während verschwitzte Füße noch stärker jucken. Wichtig: Verwenden Sie eine milde, gutverträgliche Seife.
- Reizarme Stoffe bevorzugen: Textilien aus Baumwolle, Leinen oder Seide lässt die Haut nicht so stark schwitzen. Synthetische Materialien wie Kunststofffasern nehmen den Schweiß hingegen nicht auf und fördern den Juckreiz. Wollfäden verhaken sich wiederum in der wunden Haut und können sie aufreißen.
- Angenehme Kleidung tragen: Ist der Juckreiz ausgebrochen, sollten Sie lockerer Kleidung den Vorzug geben. Zu enganliegende Hosen können beispielsweise an den Kniekehlen scheuern. Reißverschlüsse, Knöpfe und Haken sollten Sie stets abdecken. Es empfiehlt sich auch, lästige Etikette zu entfernen. Meiden Sie kratzende Nähte.
- Sanftes Waschmittel verwenden: Greifen Sie lieber zu einem möglichst milden Waschmittel.
- Entspannungstechniken üben: Krankheitsschübe werden durch Stress begünstigt. Daher können autogenes Training, Yoga oder Meditation helfen, zur Ruhe zu kommen.
- Anti-Histamin-Tabletten: Sie werden typischerweise bei Heuschnupfen eingesetzt, können aber auch den Juckreiz bei Neurodermitis etwas dämpfen. Den Zustand der Haut verbessern sie allerdings nicht.
- Heilpflanzen und Hausmittel: Heilpflanzen wie Johanniskraut, Kamille, Hamamelis oder Aloe vera verschaffen Neurodermitikern möglicherweise Linderung, egal ob etwa als Lotion oder Badezusatz. Auch Nachtkerzenöl oder Borretschöl sollen mithilfe essentieller Fettsäuren den Zustand der Haut bessern können. Ebenso helfen Hausmittel gegen trockene Haut, wie zum Beispiel Olivenöl, Joghurt oder Quark.
- Alternative Heilmöglichkeiten: Manche Menschen möchten ihre Neurodermitis homöopathisch behandeln lassen. Allerdings gibt es zu ihrer Wirksamkeit keine belastbaren Studien. Andere Betroffene probieren es mit Traditioneller Chinesischer Medizin (TCM). Diese behandelt Hautkrankheiten bevorzugt mit Heilkräutern und setzt Akupunktur nur unterstützend ein. Allerdings sind auch hier Studien Mangelware.
Der richtige Umgang mit Neurodermitis muss erst erlernt werden. Neue Wege zur Hilfe und Selbsthilfte will der Berufsverband der Deutschen Dermatologen (BVDD) mit seiner 2018 gegründeten Aufklärungskampagne "Bitte berühren – Hand in Hand gegen Neurodermitis" bieten.
Auf der Webseite der Initiative sind zahlreiche Tipps und Infos für Betroffene und Familienmitglieder zu finden. Zudem stehen Experten wie Dr. Uwe Schwichtenberg, Vorstandsmitglied des BVDD, für jegliche Fragen zur Verfügung.
- Baby-Cremes im Test: Mineralölbestandteile in zwei Produkten
-
Wundschutzcreme-Test: In zwei bekannten Produkten ist Mineralöl
-
Hautcreme-Test: Bekannte Marken mit Mineralöl verunreinigt
- Gesichtscreme für trockene Haut im Test: Problemstoffe in sechs Marken
- Handcreme-Test: Bekannte Marken fallen durch – Ergebnisse gratis abrufbar
- Medizinische Hautcremes mit Hydrocortison im Test